Les médicaments sont des moyens thérapeutiques indispensables pour la médecine contemporaine. Cependant, malgré leurs effets bénéfiques incontestables, ils peuvent être responsables de nombreuses réactions allergiques. L’allergie médicamenteuse est liée à la sensibilisation de l’organisme soit directement par le médicament lui-même soit le plus souvent par des métabolites dérivés de ce médicament. Elle se voit dans 10% des prises médicamenteuses.
Les réactions allergiques sont modulées par de nombreux facteurs:
La structure chimique du médicament
La voie d’introduction
La posologie
Le caractère intermittent ou continu de l’administration
La pathologie intercurrente
Et des facteurs génétiques
Les manifestations cliniques
Les manifestations peuvent apparaître durant les premières heures, les premiers jours ou les premières semaines du traitement; elles peuvent aussi survenir après plusieurs traitements antérieurs sans réactions allergiques.
Plusieurs manifestations peuvent être suggestives :
Réactions allergiques de type choc anaphylactique pouvant être mortelles
Urticaire et œdème du visage
Troubles digestifs (nausées, crampes abdominales, vomissements, diarrhées)
Troubles respiratoires (toux, difficultés respiratoires, éternuements, écoulement nasal)
Prurit oculaire avec rougeur
Eczéma plus ou moins étendu pouvant dans les cas extrêmes évoquer une brûlure étendue et profonde.
Les médicaments les plus en cause sont les pénicillines, l’aspirine et les anti-inflammatoires non stéroïdiens. Mais n’importe quel médicament peut être responsable.
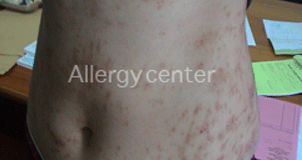
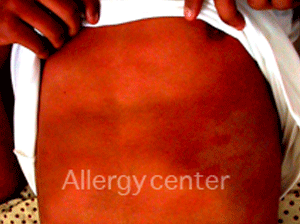
Les lésions cutanées diffuses, épargnaient le visage. Persistance de lésions pigmentaires plusieurs mois après la prise.
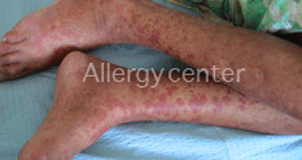

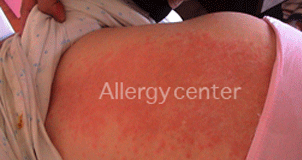
les Moyens d’exploration
L’exploration allergologique repose sur 4 éléments:
1. L’évaluation du degré d’imputabilité du médicament dans la survenue de l’effet indésirable : La responsabilité d’un médicament peut être suspectée par la nature des manifestations cliniques et la chronologie des événements (délai après le début du traitement, ou par rapport à la dernière prise, ainsi que par la notion d’une éventuelle majoration des symptômes lors d’une autre prise.
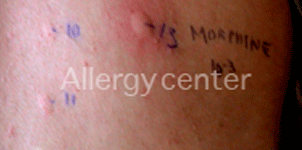
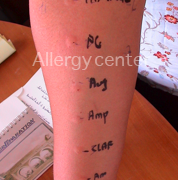
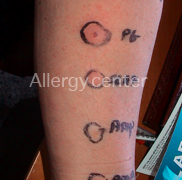
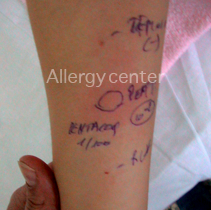
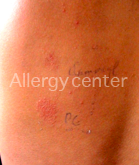
2. Les tests cutanés : Ce sont surtout les intradermo-réactions qui aident au diagnostic positif. Elles seront réalisées quatre à six semaines après la réaction allergique et en milieu spécialisé car à eux seuls, ils peuvent induire une réaction anaphylactique sévère.
La valeur prédictive des tests est variable selon les médicaments.
Des patchs tests peuvent être également réalisés lors de réactions retardées.
3. Les examens de laboratoire : Les tests sont peu nombreux et généralement non validés sauf le dosage des IgE pour certains médicaments comme Pénicilline, Curare et Insuline.
4. Les épreuves de réintroduction en milieu spécialisé:
Toute réintroduction ne peut se faire qu’en milieu spécialisé et lorsque les tests cutanés sont négatifs, chez les patients ayant présenté des réactions cliniques dans un contexte douteux d’allergie. Le protocole est variable en fonction du médicament en cause (il existe un protocole différent pour chaque médicament). Ce test appelé test de provocation par voie orale se fait sous surveillance médicale.
CENTRE TUNISIEN D'EXPLORATION DES MALADIES ALLERGIQUES
L’ALLERGIE AUX ANESTHESIQUES
A. LES ANESTHESIQUES LOCAUX
Les anesthésiques locaux peuvent être à l’origine de manifestations de type allergiques après injection locale (prurit, urticaire, malaise). Un éventuel choc vagal ou le syndrome d’hyperventilation apparaissant suite à la prise d’anesthésiques locaux, ne doivent pas être confondues avec une réaction allergique immédiate.
Des tests intradermiques à lecture immédiate (lidocaine 1%) sont utiles, mais ils doivent se faire à une concentration de 1/1000 à 1/10000 fois. Il est par ailleurs important d’aller tester tous les autres anesthésiques locaux à la recherche d’une allergie croisée.
B. LES ANESTHESIQUES GENERAUX
Malgré les progrès effectués dans les domaines cliniques et biologiques, il reste difficile de prévenir et plus encore de prévoir les accidents allergiques aux anesthésiques généraux. La population dite « à risque » reste mal définie et très large. Les produits responsables sont bien nombreux, mais les moyens d’action pour l’instant limités.
a- les facteurs de risques:
1.Le sexe: l’allergie aux anesthésiques touche plus le sexe féminin et concerne essentiellement: les Myorelaxants (sexe ratio 4/1 à 8/1).
2. L’âge: Le risque est généralement plus élevé au cours des 2ème, 3ème et 4ème décades. Mais un choc anaphylactique peut s’observer à tous les âges.
3. L’atopie: ce facteur de risque reste à ce jour largement discuté et controversé. L’atopie est considérée par certains auteurs comme un facteur de risque allergique per-opératoire indiscutable alors que d’autres affirment le contraire.
4. L’allergie médicamenteuse: une allergie médicamenteuse médiée par les IgE et authentiquement démontrée semble être un facteur de risque possible
5. L’asthme: Il est reconnu que le sujet asthmatique non stabilisé est un patient à risque de bronchospasme per-opératoire
6. Le nombre d’anesthésies générales antérieures bien tolérées et l’exposition antérieure aux produits anesthésiques: le nombre d’anesthésies générales antérieures bien tolérées ne semble pas être un facteur de risque pour favoriser une réaction aux myorelaxants.
7. L’aptitude anormale à l’histamino-libération, anxiété, stress, spasmophilie: ces facteurs sont responsables d’une élévation de l’histamino-libération non spécifique dont les conséquences cliniques sont difficiles à affirmer.
b- Les facteurs aggravants:
1. Le traitement par béta-bloquants: la prise de béta-bloquants est un facteur aggravant de tout choc anaphylactique et notamment des chocs anaphylactiques anesthésiques. En effet, ceux-ci se caractérisent par une hypotension artérielle sévère avec bradycardie et une résistance relative à l’adrénaline.
2. Les valvulopathies: Peuvent être responsables de divers troubles du rythme venant aggraver le tableau clinique.
3. La grossesse: celle-ci viendrait compliquer les chocs dus aux Dextrans utilisés comme produits de remplissage lors de la mise en place d’une anesthésie péridurale.
c- Les manifestations cliniques : engendrées par une allergie aux anesthésiques sont variables, allant de la simple rougeur au choc avec arrêt cardio-respiratoire
d- Les agents responsables : Tous les produits utilisés au décours de l’anesthésie peuvent être responsables: myorelaxants, hypnotiques, morphiniques, antibiotiques, latex …
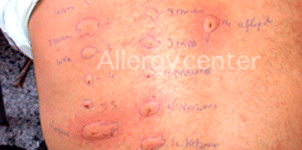
Allergie au cefaloject et aux curares.
L’ALLERGIE AUX ANTIBIOTIQUES
L’allergie aux anti-infectieux est relativement fréquente et l’asthmatique n’est pas plus exposé que les autres.
Les intradermo-réactions ont une fiabilité suffisante pour un certain type d’antibiotiques et ceci aussi bien en lecture immédiate que retardée.
Ailleurs des patchs tests et des tests de provocation peuvent être tentés en milieu spécialisé.

L’ALLERGIE A L’INSULINE
L’allergie aux insulines est peu fréquente. Elle constitue un véritable problème pour le sujet diabétique. Il s’agit le plus souvent de réactions immédiates locales qui peuvent parfois se généraliser et donner des réactions systémiques. Elles sont la conséquence de la production d’IgE anti-insuline. Des réactions retardées peuvent également survenir et sont généralement en rapport avec des agents contaminants. Les intradermo-réactions permettent de confirmer le diagnostic et d’orienter la prescription d’autres classes d’insuline. Ailleurs une désensibilisation en milieu spécialisé peut être tentée.
L’ALLERGIE A L’ASPIRINE ET AUX ANTI-INFLAMMATOIRES NON STEROIDIENS
L’allergie à l’aspirine et aux anti-inflammatoires non stéroïdiens est une pathologie assez fréquente. On distingue :
Une forme associant Asthme-Polypose nasale et intolérance à l’aspirine appelée : maladie de Fernand Widal. Dans ce cas la prise d’aspirine s’accompagne d’une crise d’asthme souvent extrêmement sévère. On estime que 10% des asthmatiques souffrent de cette pathologie.
Une forme qui se manifeste par l’apparition d’urticaire et surtout un œdème du visage et des paupières suite à la prise d’aspirine ou de n’importe quel anti-inflammatoire non stéroïdien
Le diagnostic de certitude repose sur la pratique d’un test de provocation à l’aspirine ceci en milieu spécialisé et sous surveillance médicale stricte.
Le traitement est préventif et repose sur une éviction stricte et définitive de toute prise d’aspirine ou d’anti inflammatoire non stéroïdien.
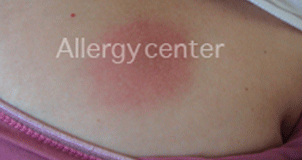
Œdème du visage et des lèvres suite à la prise d’aspirine

Réaction allergique suite à la prise d’aspirine..

PRISE EN CHARGE DE L’ALLERGIE MEDICAMENTEUSE
Elle comporte tout d’abord le traitement de l’épisode en cours. Puis après confirmation du diagnostic
La déclaration systématique au centre de pharmacovigilance.
Le port d’une carte d’allergique.
La remise au patient de listes de médicaments à exclure et les éventuelles alternatives.
Enfin les possibilités d’induction de désensibilisation existent pour les médicaments où aucune alternative n’est satisfaisante.